Цирроз печени. Cиндром портальной гипертензии
В настоящее время цирроз печени занимает четвертое место среди причин смертности лиц старше 40 лет. Осложненные формы впервые установленного диагноза цирроза печени составляют более 60% случаев. Наиболее значимым проявлением декомпенсации цирротического процесса печени является синдром портальной гипертензии, в основе патофизиологического механизма которого лежит повышение давления в системе воротной вены, связанное с нарушением портосистемного дренажа крови.
Развитие портальной гипертензии является неблагоприятным прогностическим признаком для этой группы больных, средняя продолжительность их жизни составляет около 19 месяцев.
● внутрипеченочную;
● постпеченочную.
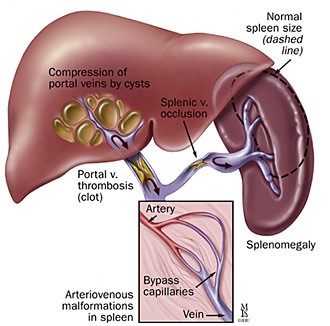
1. Допеченочная форма чаще всего связана с тромбозом или сдавлением воротной вены и ее ветвей.
2. Внутрипеченочный портальный блок обусловлен повышением внутрисосудистого печеночного сопротивления, что ведет к компенсаторному повышению давления в воротной вене.
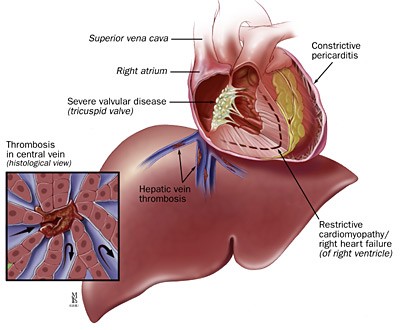
3. Постпеченочная портальная гипертензия развивается при тромбозе или сдавливании путей венозного оттока (печеночные вены, проксимальная часть нижней полой вены).
Клинически синдром портальной гипертензии проявляется при развитии таких грозных осложнений, как асцит, варикозное расширение вен пищевода и желудка с возможностью развития пищеводно-желудочных кровотечений, гиперспленизм, гепаторенальный синдром, энцефалопатия. Эти синдромы могут встречаться как в сочетании, так и отдельно, тяжесть их может варьировать в широких пределах и, как правило, связана с тяжестью основного процесса.
Лечение портальной гипертензии можно подразделить на:
1. Терапевтическое:
2. Хирургическое:
- лимфовенозные анастомозы;
- экстраперитонизация печени;
- перитонеовенозне шунтирование
- иссечение варикозных расширений;
- прошивка дна желудка;
- пересадка печени;
- миниинвазивное.
В лечении портальной гипертензии заметное место занимают эндоваскулярные методики - эндоскопическая склеротерапия варикозных узлов, эмболизация печеночной, селезеночной, левой желудочной артерии, эмболизация желудочных вен, транспеченочное портосистемное шунтирование, дилатация и стентирование печеночных и нижней полой вен при синдроме Бадда-Киари, регионарная тромболитическая терапия при тромбозе воротной, печеночных, полых вен. Среди рентгенхирургических методов лечения осложнений портальной гипертензии широкое распространение получила эмболизация селезеночной и левой желудочной артерии. Суть этого метода заключается в эндоваскулярной катетеризации упомянутых артерий и введении в их просвет эмболизирующего материала. Применение этого метода для лечения больных с вторичным гиперспленизмом позволило достичь результатов, сопоставимых со спленэктомией при практически полном отсутствии осложнений.
Другим современным и эффективным методом эндоваскулярного лечения является создание портосистемного анастомоза. TIPS (Transjugular Intrahepatic Portosystemic Shunting) - эндоваскулярний метод создания портосистемного шунта для декомпрессии системы воротной вены при портальной гипертензии. Суть его в создании сообщения между ветвями печеночной и воротной вен путем пункции воротной вены с ветки печеночной через паренхиму печени с последующей дилатацией и стентированием образованного канала. Было предложено много модификаций этого метода, однако общий принцип остается неизменным. ТIPS является методом выбора для больных с высоким риском хирургического вмешательства, а также единственным паллиативным методом лечения больных, находящихся в очереди на трансплантацию печени и имеющих некурабельный асцит и (или) высокий риск пищеводно-желудочного кровотечения.
Таким образом, эндоваскулярные методы занимают значительное место в арсенале методов лечения осложнений портальной гипертензии и могут применяться как в комплексе с хирургическим лечением для уменьшения степени риска открытой операции, так и самостоятельно в случаях, когда другие виды лечения больному не показаны или связанны с высоким риском.
Среди упомянутых рентгенхирургических методов лечения осложнений портальной гипертензии широкое распространение получила эмболизация селезеночных и левой желудочной артерий. Суть этого метода заключается в эндоваскулярной катетеризации упомянутых артерий и введении в их просвет эмболизирующего материала.
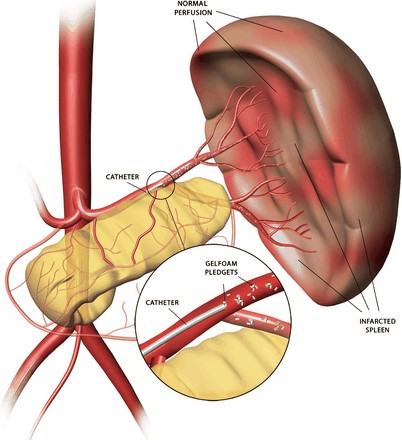
В просвет селезеночной артерии вводится 5-15 эмболов с органосовместимого пенополиуретана. С током крови эмболы переносятся в селезеночные сосуды II-III порядка и оклюзируют их. Затем в просвет селезеночной артерии устанавливается конусообразная спираль, которая обеспечивает как механическое препятствие кровотока, так и хроническую эмболизацию внутриселезеночных артериальных ветвей аутотромбами, образующихся на малых витках спирали. Применение этого метода для лечения больных с вторичным гиперспленизмом позволило достичь результатов, сопоставимых со спленэктомией при практически полном отсутствии осложнений.
В случае высокой вероятности варикозных пищеводно-желудочных кровотечений описанное вмешательства дополняется эмболизацией левой желудочной артерии, что ведет к уменьшению артериального компонента кровенаполнения варикозных узлов.
Таким образом, комбинированная паренхиматозно-стволовая эмболизация селезеночных и левой желудочной артерий обеспечивает:
- уменьшение объема функционирующей паренхимы селезенки, за счет возникновения ее инфарктов, что ведет к коррекции гиперспленизма;
- уменьшение артериального компонента наполнения варикозных узлов пищевода и желудка, что приводит к уменьшению вероятности пищеводно-желудочных кровотечений без разрушения природных портосистемных шунтов.
После вмешательства достоверно уменьшаются размеры селезенки, на УЗИ в 76% случаев определяются возникновение зон инфаркта селезенки диаметром 1-11 см, сопровождающихся выраженной гипертермией и болевым синдромом. Это состояние, как правило, успешно купируется в течение 4-7 дней назначением антибиотиков и наркотических анальгетиков. В ближайшем периоде у 90% происходит частичная или полная коррекция цитопенического синдрома - количество лейкоцитов нормализируется, уровень тромбоцитов поднимается до нормальных и субнормальных величин. У 87% больных, которым дополнительно сделана эмболизация левой желудочной артерии, варикозные кровотечения прекращаются самостоятельно или их удается купировать с помощью склеротерапии.
В последнее время все большее распространение в мире получает такой эндоваскулярный метод лечения больных с портальной гипертензией, как чрезкожное внутрипеченочное портосистемное шунтирование - Transjugular Intrahepatic Portosystemic Shunting (TIPS) - миниинвазивный метод создания портокавального шунта для декомпрессии системы воротной вены. Его сутью является создание сообщения между ветвями печеночной и воротной вен путем пункции воротной вены с ветки печеночной через паренхиму печени с последующей дилатацией образованного канала и установкой в него стента.
В наше время TIPS широко выполняется во всех ведущих клиниках мира как самостоятельная процедура, что повышает качество жизни таких больных, а также как этап подготовки к пересадке печени.
TIPS очень эффективен для остановки кровотечения из варикозно измененных вен пищевода (кровотечения останавливаются у 90-100% больных) и для предотвращения возникновения повторных кровотечений в дальнейшем (у 80% больных). Изучение результатов выполненных TIPS свидетельствует, что повторные варикозные кровотечения обнаружены у 5,6% больных в первые 3 месяца, у 16,6% - в первый год, у 20,7% - в первые 2 года. Отмечают, что TIPS обеспечивает непосредственный гемостатический эффект у 90-98% больных с продолжающимся кровотечением. Оценивая результаты TIPS, большинство исследователей считают важными его преимуществами высокий уровень успешного выполнения вмешательства и сравнительно небольшую частоту осложнений. В различных центрах удается успешно выполнить более 90% процедур. Гистологические исследования показывают, что в короткий срок стенты покрываются эндотелием и не вызывают реакции отторжения. Успех TIPS при устойчивом асците колеблется в пределах 50-92%.
TIPS сопровождается рядом осложнений, обусловленных методикой процедуры, характером заболевания, состоянием больного, реакцией организма на баллонную ангиопластику и стентирование. Наиболее частым осложнением портосистемного шунтирования является печеночная энцефалопатия. Энцефалопатия, как первичная, так и ранее существовавшая, встречается в 18-32%, однако в большинстве случаев поддается консервативному лечению.
Возникновение острого тромбоза шунта связывают с повреждением желчных протоков и образованием желчной фистулы, а также с активацией процессов тромбообразования, что возникает после TIPS.
Стандартная методика выполнения TIPS состоит из следующих этапов:
- затем выполняют пункцию ветви воротной вены через стенку печеночной с помощью специальной пункционной системы;
- затем в воротною вену проводят баллон-катетер, которым выполняют дилятацию канала печеночной паренхимы;
- после этого новообразованный портокавальный анастомоз "армируют" внутрисосудистым стентом.
1. Транс-югулярная пункция воротной вены.
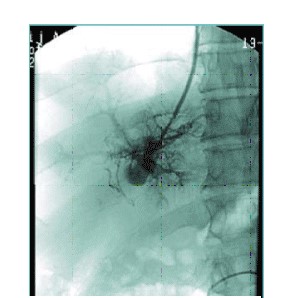
2. Пункция левой ветви воротной вены. Портография.
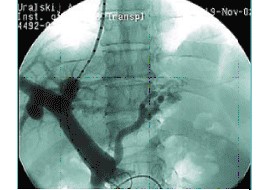
3. Стентирование внутрипеченочного канала. Заключительная рентгенография.
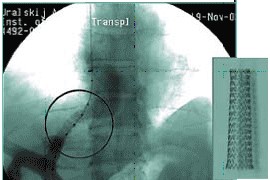
Прямыми показаниями к TIPS является варикозные пищеводно-желудочные кровотечения, асцит, что не поддаются консервативной терапии.
Технический успех осуществления TIPS отмечается в 93-100%. 30-дневная смертность в общем составляет около 10%, связанная с TIPS смертность не выше 1-3%. Чаще всего плохая функция шунта обусловлена внутрешунтовым или гепатовенозным стенозом, которые встречаются более чем в 50% случаев. Шестимесячная способность шунта составляет 75-88%.
Основными преимуществами портосистемного шунтирования являются:
2. Возможность управления кровотоком по шунту (дополнительная дилятация, сужение просвета шунта).
3. Возможность дополнительного вмешательства на венах желудка.
4. Возможность многократного восстановления проходимости шунта, наложение нового.
К недостаткам методики можно отнести:
2. Высокая частота возникновения стенозов и окклюзий.
3. Сложность, продолжительность выполнения.
4. Не устраняет причину заболевания, не влияет на функцию печени.
Таким образом, TIPS - является весомой альтернативой хирургическим методам лечения больных с портальной гипертензией. Эндоваскулярное лечение является методом выбора у больных с осложненной портальной гипертензией. Изучение эффективности описанных методов позволяет сформулировать показания к их применению при различных формах портальной гипертензии:
Допеченочный блок:
Внутрипеченочный блок:
● при преобладании симптомов пищеводно-желудочного варикоза с пищеводно-желудочными кровотечениями, резистентного асцита - эндоваскулярное чрезкожное чрезпеченочное портосистемное шунтирование.
Эндоваскулярные методы лечения осложнений портальной гипертензии является малоинвазивными, не требующие общего наркоза и нарушения целостности кожных покровов, и поэтому лишены большинства осложнений, связанных с традиционными хирургическими вмешательствами. Эндоваскулярное лечение может быть как самостоятельным методом у больных с высокой степенью операционного риска, так и этапом комплексного хирургического лечения больных с портальной гипертензией, в том числе этапом подготовки пациента к трансплантации печени.

